Kiến nghị mở rộng chi trả, tăng quyền lợi cho người tham gia bảo hiểm y tế
Theo quy định hiện nay, các dịch vụ phòng ngừa cá nhân như: khám bệnh, phát hiện nguy cơ, chẩn đoán, điều trị sớm, ngăn ngừa tiến triển bệnh tật... không thuộc phạm vi chi trả của quỹ bảo hiểm y tế. Do vậy, quá trình triển khai dự án Luật sửa đổi, bổ sung một số điều của Luật Bảo hiểm y tế, cơ quan soạn thảo kiến nghị, đề xuất mở rộng chi trả cho sàng lọc phát hiện sớm một số bệnh có tỷ lệ mắc cao.
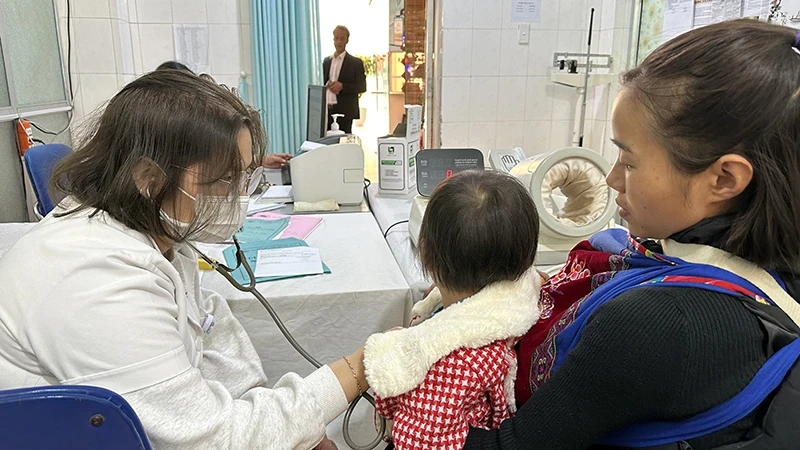
Luật Bảo hiểm y tế (BHYT) được ban hành đã đánh dấu một bước tiến quan trọng trong hệ thống pháp luật về BHYT, là cơ sở pháp lý cao nhất để thể chế hóa quan điểm, định hướng của Đảng và Nhà nước về phát triển BHYT, thực hiện mục tiêu BHYT toàn dân. Sau 15 năm triển khai thực hiện, Luật BHYT đã thật sự đi vào cuộc sống, khẳng định tính đúng đắn, tính phù hợp trong lựa chọn chính sách tài chính y tế thông qua BHYT - một trong những chính sách an sinh xã hội, nhân đạo, ưu việt của Đảng và Nhà nước ta và đã đạt được nhiều kết quả quan trọng. Cùng với số lượng người tham gia BHYT đã đạt 93,35% tổng số dân thì quyền lợi của người tham gia BHYT được điều chỉnh phù hợp, đáp ứng nhu cầu khám, chữa bệnh.
Hiện nay phạm vi được hưởng của người có thẻ BHYT hiện khá toàn diện, bao gồm các dịch vụ khám bệnh, chữa bệnh, phục hồi chức năng, khám thai định kỳ, sinh con, sàng lọc, chẩn đoán sớm một số bệnh... Nhiều dịch vụ kỹ thuật cao, chi phí lớn cũng được hưởng như: can thiệp tim mạch, phẫu thuật nội soi, MRI, CT, PET-CT... Gói quyền lợi BHYT của Việt Nam được các tổ chức quốc tế đánh giá là khá rộng rãi so với nhiều nước trong khu vực và trên thế giới.
Tuy nhiên, các dịch vụ phòng ngừa như: khám bệnh, phát hiện nguy cơ, chẩn đoán, điều trị sớm, ngăn ngừa tiến triển bệnh tật không thuộc phạm vi chi trả của quỹ BHYT. Trong khi đó, người dân ít có thói quen hoặc không đủ điều kiện thường không đi khám sức khỏe hoặc chẩn đoán sớm, chỉ đến khi có bệnh, bệnh tiến triển mới tới cơ sở y tế, nên hiệu quả chăm sóc sức khỏe chưa cao, tỷ lệ mắc bệnh gia tăng, tạo gánh nặng và tốn kém về đầu tư cho hệ thống khám bệnh, chữa bệnh, không bảo đảm nguyên tắc phòng ngừa bệnh tật từ xa, từ sớm.
Nhiều bằng chứng cho thấy chăm sóc sức khỏe ban đầu và dịch vụ điều trị giai đoạn sớm có tính chi phí mang lại hiệu quả cao và được khuyến cáo đưa vào gói quyền lợi của các chương trình y tế do tài chính công chi trả... Những bất cập này là một trong những nguyên nhân khiến tỷ lệ chi tiền túi của người dân cho chăm sóc sức khỏe cao, chiếm tới 43%.
Trong bối cảnh gánh nặng bệnh tật do bệnh không lây nhiễm gia tăng tại Việt Nam, việc điều chỉnh phạm vi quyền lợi, đưa thêm một số dịch vụ chẩn đoán, phát hiện sớm bệnh tật, bổ sung phạm vi chi trả BHYT đối với một số dịch vụ, sản phẩm dùng trong khám bệnh, chữa bệnh là rất cần thiết.
Tuy nhiên, việc điều chỉnh phạm vi quyền lợi của người tham gia BHYT cần đáp ứng nhu cầu của người dân nhưng cũng cần phù hợp với mức đóng BHYT nhằm mục đích sử dụng có hiệu quả và bảo đảm tính bền vững quỹ BHYT.
Nhằm bảo đảm quyền lợi của người tham gia BHYT và góp phần giảm tỷ lệ chi tiền túi cho chăm sóc y tế của người dân, Bộ Y tế đưa ra phương án mở rộng thêm phạm vi quyền lợi khám bệnh, chữa bệnh đối với một số bệnh, đối tượng căn cứ vào khả năng cân đối của quỹ BHYT và yêu cầu khám bệnh, chữa bệnh của người dân.
Theo đó, các dịch vụ sẽ được mở rộng bao gồm: Khám, chẩn đoán đánh giá nguy cơ, tình trạng sức khỏe và điều trị sớm một số bệnh để ngăn ngừa sự xuất hiện, tiến triển của bệnh theo danh mục bệnh do Bộ trưởng Y tế ban hành (ung thư cổ tử cung; tăng huyết áp; đái tháo đường; viêm gan C, B; ung thư vú); điều trị lác, cận thị và tật khúc xạ của mắt cho người dưới 18 tuổi (hiện chỉ thanh toán cho trẻ em dưới 6 tuổi); khám sức khỏe định kỳ cho một số đối tượng: trẻ em dưới 6 tuổi, hưu trí, người tham gia BHYT tự đóng; bổ sung dịch vụ chẩn đoán, sàng lọc sơ sinh (Thalassemia trước sinh, suy giáp)...
Theo đánh giá, mở rộng phạm vi được hưởng của người tham gia BHYT sẽ mang lại giá trị kinh tế lớn do phát hiện bệnh sớm và điều trị kịp thời, từ đó giúp giảm chi phí điều trị ở giai đoạn muộn: Khi bệnh nặng kèm theo các biến chứng, phải sử dụng thuốc đặc trị, các kỹ thuật chẩn đoán, cận lâm sàng có chi phí cao. Đồng thời, việc mở rộng chi trả khám sàng lọc nhằm đánh giá nguy cơ và điều trị ngăn ngừa sự xuất hiện, tiến triển của một số bệnh. Việc phát hiện sớm và điều trị bệnh kịp thời giúp giảm chi phí điều trị trong tương lai.
Các nghiên cứu cho thấy, nếu sàng lọc tiểu đường type 2 sẽ tiết kiệm được cho quỹ BHYT trung bình 162,3 tỷ đồng/năm trong 10 năm đầu tiên triển khai. Với sàng lọc tăng huyết áp, sau 10 năm triển khai sẽ tiết kiệm được trung bình 1.216 tỷ đồng/năm. Với sàng lọc Thalassemia, các nghiên cứu cho thấy chỉ cần đầu tư khoảng 15,5 triệu đồng cho sàng lọc và tiến hành đình chỉ thai kỳ phù hợp đối với một thai bị Thalassemia, sẽ tiết kiệm được chi phí điều trị 786,5 triệu đồng cho 30 năm sau đó nếu trẻ mắc bệnh được sinh ra.
Đối với sàng lọc bệnh suy giáp trạng bẩm sinh sẽ giúp những trẻ bị bệnh này được điều trị sớm từ 2 đến 6 tuần đầu sau sinh và điều trị tốt trong ba năm đầu, trẻ sẽ có tiên lượng tốt về phát triển thể chất và tâm thần. Còn nếu phát hiện muộn, bệnh sẽ có tiên lượng xấu. Tỷ lệ trẻ bị căn bệnh này ở Việt Nam là khoảng 1/3.000 đến 1/4.000...
Theo Bộ Y tế, quỹ BHYT có tăng chi cho việc bổ sung quyền lợi trong giai đoạn ba năm đầu khi triển khai, nhưng lại có thể bù đắp bằng việc tiết kiệm chi phí điều trị bệnh nặng, kỹ thuật cao, chi phí lớn. Đáng chú ý, chi phí điều trị thường cao hơn gấp nhiều lần chi phí chẩn đoán sớm.
Do vậy, giải pháp mở rộng chẩn đoán và điều trị sớm một số bệnh giúp tăng khả năng bảo đảm tài chính cho người dân. Mặt khác, khi so sánh giữa tác động tích cực và tác động tiêu cực về kinh tế thì các tác động tích cực của giải pháp mang lại nhiều giá trị bền vững, các tác động tiêu cực là chi phí cần thiết và có thể bù đắp bằng các giá trị tích cực.
 Đang tải dữ liệu
Đang tải dữ liệu  Tiếng Việt
Tiếng Việt English
English 中文
中文












Ý kiến ()